スタッフ紹介

奈良県立医科大学大学院
医学博士
日本脳卒中学会専門医、指導医
日本脊髄外科学会認定医
日本神経内視鏡学会技術認定医
脊椎脊髄外科専門医
脳卒中の外科学会技術指導医
臨床研修指導医
日本医師会認定医産業医

脊髄脊椎外科
頭蓋底、下垂体、内視鏡手術
奈良県立医科大学大学院
医学博士(奈良県立医科大学)
日本脳神経外科学会専門医、指導医
日本脳卒中学会専門医、指導医
日本脳神経外科認知症学会認定医
脊椎内視鏡下手術技術認定医
日本神経内視鏡学会技術認定医
脊椎脊髄外科専門医
脳卒中の外科学会技術指導医

脳血管内治療
奈良県立医科大学大学院
医学博士(奈良県立医科大学)
日本脳神経外科学会専門医、指導医
日本脳卒中学会専門医
日本脳神経血管内治療学会専門医
日本神経内視鏡学会技術認定医
診療科の特色
当センター脳神経外科では、脳神経外科学会指導医、脳卒中学会専門医、日本脊髄外科学会認定医の資格を有する医師が診療を行っています。科学的根拠に基づいた安心で良質な最新医療 を患者様にご提供できるように、日々研鑽を積んでおります。さらに、患者様ひとりひとりの年齢、人生観、家庭環境や社会的立場などを考慮して、患者様、ご家族の方と十分にご相談したうえで最良の治療方針をご提示できることをお約束いたします。
施設認定
- 日本脳神経外科学会研修施設
- 日本脳卒中学会認定研修教育施設

主な診療内容・取扱い疾患
超急性期脳卒中治療
脳梗塞、脳内出血、くも膜下出血といった突然に発症する脳卒中は、発症後できるだけ早く専門病院を受診し治療を開始することが大切です。当院では2012年4月より脳卒中センターを開設し、脳血管内科医と協力して、患者様ひとりひとりに応じた最適な治療計画を立案し、必要に応じて脳血管内手術、脳神経外科手術が迅速に施行可能な体制を整えています。さらに看護師、薬剤師、放射線科、理学療法士、作業療法士、言語嚥下療法士、そして医療ソーシャルワーカー等の各種専門スタッフが力を合わせ、集学的な脳卒中チーム医療を推進しています。
脳梗塞
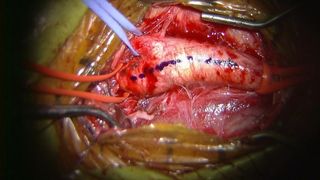
脳梗塞に対して、発症4.5時間以内の超急性期には血栓溶解療法(tPA療法)を積極的に行い、さらにtPA療法適応外症例や無効例に対しては血管内治療(カテーテルによる脳血管内の血栓回収)も行っています。また、それ以降に病院にこられた患者様にも、適切な病態評価の後に最良な医療をご提供することが可能です。亜急性期、慢性期には抗血小板剤療法、抗凝固療法などの内服薬治療に加えて、脳循環動態を評価したうえで頭蓋外-頭蓋内血管バイパス術をお勧めすることがあります。また頚部の高度な頚動脈狭窄病変に対しては頚動脈内膜剥離術(写真)や血管内治療によるステント留置術を行います。
図2:内頚動脈血栓内膜切除術の手術中写真

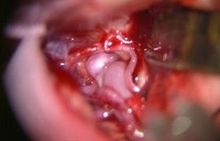
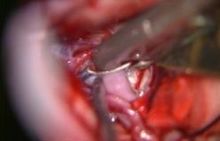
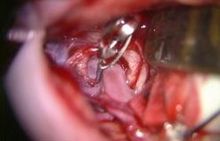
くも膜下出血
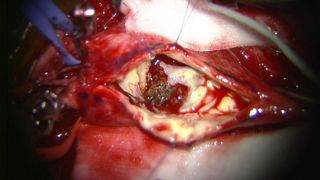
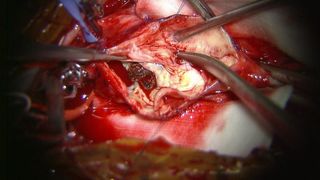
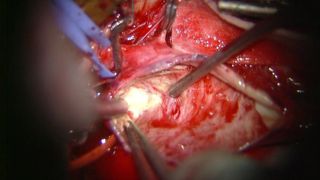
くも膜下出血の大半の原因は脳の血管にできたコブ(脳動脈瘤)の破裂が原因です。我々は破裂した脳動脈瘤には原則的に脳動脈瘤頚部クリッピング術を行っています。これは開頭を行い、手術用顕微鏡下に脳と脳の隙間を丁寧に剥離し、破裂した脳動脈瘤に到達し、その瘤の頸部(動脈瘤と正常の血管の境界)に金属製のクリップをかけ再破裂を予防する方法です(写真 )。また動脈瘤の部位によっては血管内手術にて動脈コイル塞栓術を行うこともあります。これらの治療によって再出血を予防できたとしても、くも膜下出血の治療はまだ終わりません。 そのあと2~3週間は様々な合併症に注意していかなくてはなりません。 まず第一に脳血管攣縮(のうけっかんれんしゅく)といって脳の中の動脈がいろいろな部位で細くなることによって脳への血の流れが悪くなるものです。この程度が強くなると脳梗塞を引き起こして意識障害や手足の運動障害、言語障害などを呈したり、ひどい時には亡くなってしまうこともあります。正確な原因はまだ不明ですがいくつかのお薬を使い血管が細くならないようにしたり、さらにはカテーテル治療により血管を広げる処置をしたりして対応しています。二つめは水頭症といって、くも膜下にたまった血液により脳の表面の脳脊髄液の循環が悪くなり、頭の中に水がたまってしまう合併症です。水頭症に対してはシャント手術を行って治療する必要があります。
破れていない動脈瘤(未破裂脳動脈瘤)では年齢が70歳以下で、動脈瘤の大きさが4-5mm以上、動脈瘤の形状がいびつなもの、他に大きな疾患を持っておられない方に対しては積極的に治療をお勧めしています。くも膜下出血の確実な予防だけでなく、手術後の美容面にも配慮した低侵襲な手術を行っています。
脳内出血
【原因】
最も多い原因は高血圧によるものです。 長年の高血圧症によって脳の深い部分の小動脈の動脈硬化がすすみます。 血圧の上昇に耐えられなくなった血管が切れて脳内に出血すると考えられています。
【症状】
多くは手足の運動麻痺や喋りにくさなどの言語障害、強いめまいや吐き気など、さらには出血が重度の場合には意識障害が認められます。
急に病状が生じることが多く、救急車で来院されることがほとんどです。
【治療法】
薬による治療により血圧や脈拍を安定化させて、止血剤や脳圧、脳浮腫を下げる薬剤を投与します。脳内出血の程度や病態により手術の適応が考慮される場合には、当院では幾種類かの下記手術法から病状に応じて判断し手術治療をおこないます。
- 頭蓋骨を開いて脳内血腫を取り除く手術法(開頭脳内血腫除去術);
- 小さい穴を頭蓋骨に開けての手術法(定位脳手術装置を用いて細い管で吸引除去する手術法、神経内視鏡を用いて血腫除去する手術法、ドレナージ術など)
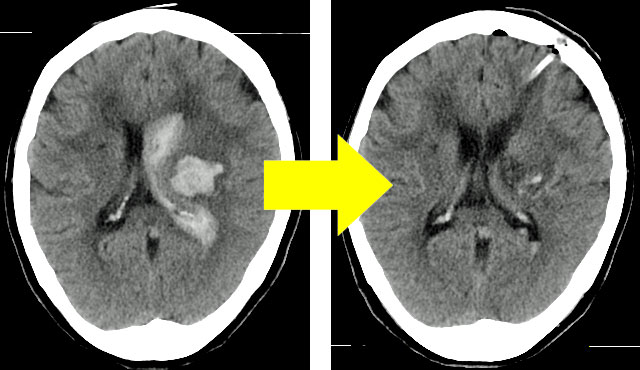
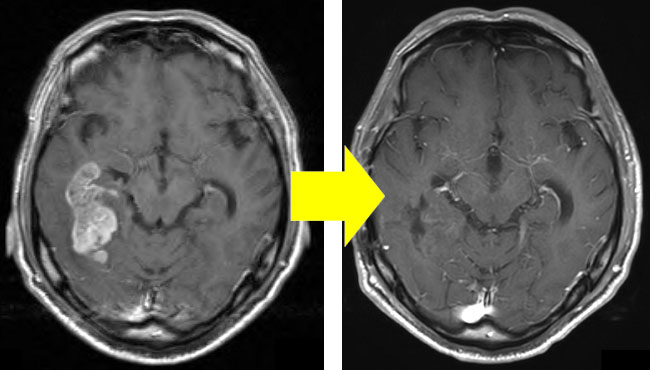
【代表症例】
局所麻酔下に神経内視鏡を用いて頭蓋骨に開けた小さな穴から手術をおこないました。 言語障害と右半身の麻痺が改善しました。 神経内視鏡手術では、従来の開頭血腫除去術に比べ、手術時間の短縮や、低侵襲であり、局所麻酔でも対応可能などの利点があります。
脳腫瘍の集学的治療
脳腫瘍とは頭の中にできる腫瘍すべての総称で、10万人に1人程度発生するといわれています。その中で良性脳腫瘍とは多くの場合は脳実質外から発生し、成長の速度がゆっくりで、周囲の脳との境界がはっきりしている腫瘍のことです。一方悪性脳腫瘍とは成人の場合、悪性神経膠腫、悪性リンパ腫、さまざまな癌の転移性脳腫瘍などをいいます。比較的に短期間に大きくなり、片方の大脳半球にとどまらず、反対側の半球や脳幹部にまでしみ込む様に広範に広がったり、いろいろな場所に多発性に生じたりすることがあります。
良性腫瘍は脳腫瘍全体の40~45%程度を占め、代表的なものとして髄膜腫、神経鞘腫、下垂体腺腫などがあり、開頭手術で全摘出すれば治癒することが可能です。症状としては、頭痛、めまい、てんかん、認知障害をはじめ、腫瘍の場所によって、さまざまな脳神経症状をきたします。最近はCT、MRIなどの検査機器の普及により偶然見つかるケースも増加しています。良性腫瘍でも腫瘍が発生・進展する部位が、重要な血管や多くの脳神経が集まる、いわゆる頭蓋底といわれる頭蓋骨の底の部分の場合、これらの血管や神経を巻き込む頻度が高く予後が悪くなってしまう場合があります。 私たちは脳腫瘍が周囲の脳や脳神経を圧迫して症状を生じているものや、症状が分かりにくくても頭部CT,MRIでだんだん大きくなってくるものに対しては治療が必要と考えています。原則として開頭による脳腫瘍摘出術を行っていますが、下垂体部の腫瘍に対しては内視鏡を使用しての低侵襲な経鼻的下垂体腫瘍摘出を行っています。
悪性の脳腫瘍(悪性神経膠腫、悪性リンパ腫、転移性腫瘍など)は手術療法だけで治療することは出来ません。できるだけ開頭手術で腫瘍の量を減らしたのちに化学療法、放射線療法を組み合わせた最新の集学的治療を行っています。また手術には各種の脳神経モニタリングシステムを用いて安全性の向上に努めています。
脊椎・脊髄退行変性疾患
椎間板ヘルニア・脊椎管狭窄症などの退行変性疾患に対して治療を行っています。 局所の安静や内服薬治療などの保存的加療にもかかわらず、症状が悪くなり、日常生活に不便を覚える程度となってきた場合には手術療法が必要となります。 頚椎の場合は手術法としては、頸部の前から行う方法(頸椎前方到達法)と頸部の後ろから行う方法(頸椎後方到達法)があります。
頸椎前方到達法
 手術は仰臥位(仰向けの姿勢)で行います。頸部の右側に皮膚切開を行い、気管と食道を左側へ引き寄せながら頸椎の前面に到達し、椎間板と頸椎の一部を削りながら脊髄の方へと進みます。これらの手術操作は手術用顕微鏡下に慎重に行われます。椎間板ヘルニアや骨棘、異常な靭帯による脊髄への圧迫が完全に除去できたことを確認後、ケージといわれるチタン製の器具に人工骨を詰めたデバイスを椎間板部分に移植します。
手術は仰臥位(仰向けの姿勢)で行います。頸部の右側に皮膚切開を行い、気管と食道を左側へ引き寄せながら頸椎の前面に到達し、椎間板と頸椎の一部を削りながら脊髄の方へと進みます。これらの手術操作は手術用顕微鏡下に慎重に行われます。椎間板ヘルニアや骨棘、異常な靭帯による脊髄への圧迫が完全に除去できたことを確認後、ケージといわれるチタン製の器具に人工骨を詰めたデバイスを椎間板部分に移植します。
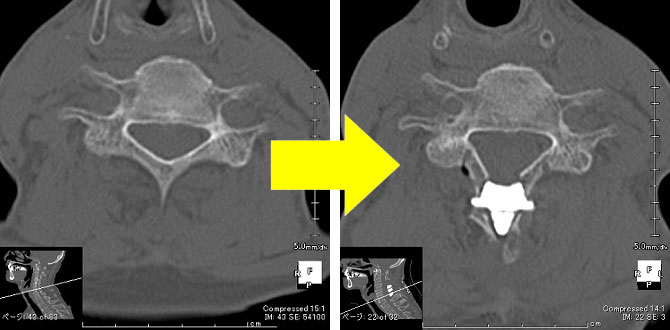
頸椎後方到達法
頚部脊柱管拡大術は腹臥位(うつ伏せの姿勢)で行います。頭の後ろから首の付け根まで皮膚切開を行い、頸椎の両側に付着している筋肉を出来るだけ温存しながら左右に分けます。次に手術用顕微鏡下に第3頸椎から第6頸椎までの骨に2本の溝を縦に作成し、正中部分で頸椎を縦割します。4つの頸椎を左右にひろげ、この間にセラミックで出来た人工骨をはさみ固定します。脊髄の入っている空間(脊柱管)を拡大することにより、脊髄への圧迫を軽くすることを目的としています。セラミックで出来た人工骨と本来の頸椎の間には時間とともに新しい骨が形成され、強固な固定が得られます。筋肉を出来るだけもとの形に戻し閉創します。
腰部脊柱管狭窄症とは
年をとると、椎間板や腰椎の骨そのものに次第に変形が進みます。また脊髄馬尾の背側には背骨を結びつける黄色靱帯と呼ばれる組織がありますが、この靱帯も加齢とともに少しずつ肥厚したり、時には石灰化という現象がみられるようになります。これらの変化が強くなると脊髄馬尾や神経が納まっている脊柱管が相対的に狭くなり、神経組織が圧迫されるようになります。この結果、下肢が痛んだり、しびれたりします。少しの時間歩行したり、あるいは直立の姿勢を保持すると出現し、しばらくしゃがみこんだり、腰をかけて休むと痛みやしびれが軽減・消失するという特徴があります。この症状がいわゆる「間欠性跛行」とよばれる症状です。症状が進むにつれて、連続して歩行出来る距離が段々と短くなり、ついには数mの歩行がやっとといった状態になります。この時分には両下肢は安静時にもびりびりとしびれるようになってきます。これら以外には直腸膀胱症状として、失禁や失便などの症状がみられることもあります。
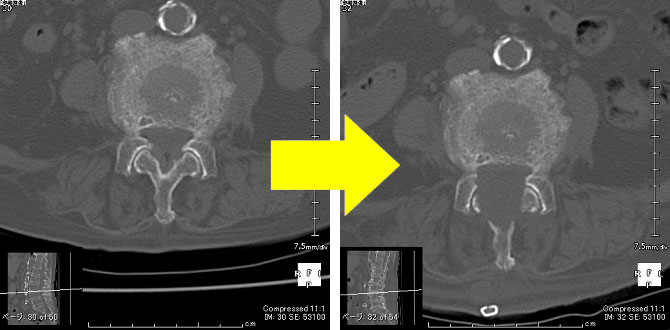
腰椎棘突起縦割り法
腰部脊柱管狭窄症には手術用顕微鏡下での手術を行っています。手術は腹臥位(腹ばいの姿勢)で行います。4-5cm長の皮膚切開を背中の正中部分に縦に設けます。次いで腰椎に付着している筋肉を温存しながら棘突起を正中で縦割して左右に展開します。これ以降の手術操作は手術用顕微鏡下に慎重に操作を進めます。腰椎の一部分を削除し、これに付着する黄色靱帯を切除後、硬膜管(脊髄馬尾を含む組織です)を確認します。硬膜管が良好に拍動しており、神経根も十分に減圧されたことを確認後に棘突起を再建して閉創します
以上のように私たちは脊椎脊髄手術に際しては、手術顕微鏡を駆使し、十分な神経除圧保護ならびに脊椎再建、傍脊柱筋を温存する低侵襲手術を心掛け早期離床を図っています。
脊髄腫瘍
脊髄腫瘍は、腫瘍の性質によって治療方針は異なってきます。
頻度の高い髄外腫瘍(脊髄の外に発生する腫瘍)である神経鞘腫や髄膜腫では、症状が明瞭な場合には、手術によって腫瘍の摘出を行います。手術は、通常は、後方からアプローチして、椎弓切除(あるいは椎弓形成)を行い、必要に応じ硬膜を切開して腫瘍を摘出します。腫瘍と脊髄との位置関係や、脊椎のレベル、腫瘍のサイズ等で、手術方法は変わります。症状は軽度でも、診断を確定するために手術が行われる場合もあります。症状がなく、画像診断で発見された小さな腫瘍は、経過観察のみが行われる場合もあります。
脊髄内に発生する腫瘍(髄内腫瘍)は、腫瘍の摘出が可能なものと、困難なものがあります。例えば、上衣腫は、手術顕微鏡下に脊髄の後正中切開を行い、全摘出あるいは亜全摘が可能な腫瘍です。部分的な摘出を行った症例には、術後に放射線治療が行われる場合もありますが、多くは、手術のみで腫瘍のコントロールが可能です。グリオーマ(脊髄のグリア細胞由来の腫瘍)では、正常脊髄組織との境界が不明瞭のことが多く、マイクロサージャリー下でも全摘出は困難です。その場合、腫瘍の可及的摘出が行われます。腫瘍の摘出度と、病理組織診断によって術後の治療方針を決めます。この他、血管芽腫は、マイクロサージャリーによる摘出術が可能です。脊髄の海綿状血管腫は、髄内の出血による症状を示している場合には、摘出術を行います。転移性髄内腫瘍では、経過から診断が明らかな場合は、放射線治療をはじめから行うこともあります。

頭部外傷、脊椎脊髄損傷
交通事故や転倒などで頭部を強く打つことにより生じる急性硬膜外血腫、急性硬膜下血腫、脳挫傷性血腫は生命を脅かす危険な病態です。緊急開頭手術により血腫を取り除き、脳の腫れを減圧することが必要です。また頚椎や胸腰椎の骨折に対しては神経除圧と同時に脊柱支持性の再建が必要で、治療には専門的技術を必要とします。
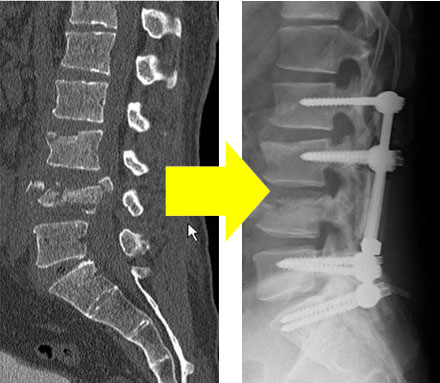
機能的疾患
片側顔面けいれん、三叉神経痛にたいする神経血管減圧術を第一に行っています。また脳卒中後遺症である上下肢の拘縮や顔面けいれんに対してはボツリヌス毒素療法も行うことができます。
末梢神経疾患
手根管症候群に対する顕微鏡下手根管開放手術を行っています。 必要に応じて内視鏡を併用いたします。
診療実績
| 2024年 | |
|---|---|
| 脳・脊髄腫瘍 | 15例 |
| 脳動脈瘤・脳動静脈奇形 | 12例 |
| 血行再建 | 7例 |
| 脳内出血 | 15例 |
| 外傷 | 65例 |
| 脊髄疾患 | 11例 |
| 虚血性CVDに対する血管内治療 | 28例 |
| 水頭症、神経血管減圧術、その他 | 23例 |
| 合計 | 176例 |


